Apoye a su laboratorio — Mejoras en el PROA con el diagnóstico rápido
Un diagnóstico preciso es una de las claves fundamentales del éxito de un programa de optimización del uso de antimicrobianos (PROA), según concluyen expertos de la University of Montreal y la University of Chicago en una publicación reciente.1 Ayudar a que su laboratorio implemente pruebas de diagnóstico rápido de alta eficacia, como las pruebas de amplificación de ácidos nucleicos, puede reducir el uso incorrecto de los antibióticos y mejorar su programa de optimización.
Haga clic aquí para descargar el estudio con el fin de explorar los diferentes conceptos de optimización del uso, y conocer cómo una colaboración adecuada entre el laboratorio y los médicos puede tener un papel fundamental en su programa de optimización.
1. Morency-Potvin P, Schwartz DN, Weinstein RA. 2017. Antimicrobial stewardship: how the microbiology laboratory can right the ship. Clin Microbiol Rev 30:381– 407. https://doi.org/10.1128/CMR.00066-16. Downloaded February 1, 2018 from http://cmr.asm.org/
Limitar el uso inadecuado de antibióticos en el servicio de urgencias con la ayuda de la PCR
Watch Now
La Dra. Larissa May analiza cómo las pautas de práctica clínica en las infecciones cutáneas y de tejidos blandos hacen que sea más importante que nunca realizar diagnósticos para orientar el uso específico de antibióticos. Escuche cómo se pudo reducir en su centro de trabajo el uso inadecuado de antibióticos en la dosis efectiva con la ayuda de pruebas de PCR a demanda para SARM y S. aureus.
Para uso diagnóstico in vitroCharla TEDx donde se envió un mensaje sobre el uso responsable de los antibióticos a las masas
Watch Now
En una reciente charla de TEDx, la Dra. Debbie Goff, una farmacéutica clínica y defensora del uso responsable global de los antimicrobianos, expuso de manera convincente la necesidad de la responsabilidad compartida en la lucha contra los microorganismos resistentes a fármacos. Con ejemplos de la vida real del uso «por si acaso» de antibióticos, la necesidad del uso responsable se presenta en un formato accesible adecuado tanto para médicos como para no médicos.
El uso de clorhexidina puede producir resistencia a la colistina
Un estudio científico publicado recientemente identifica un nuevo mecanismo de resistencia a la clorhexidina, un antiséptico de uso generalizado, que fomenta la resistencia cruzada a la colistina, un antibiótico de último recurso para el tratamiento de infecciones resistentes a los carbapenems. El estudio muestra que las mutaciones que confieren resistencia a la clorhexidina en Klebsiella pneumoniae llevan a la generación de mutaciones que producen resistencia a la colistina (figura 1). Curiosamente, esto parece ser unidireccional: la resistencia a la colistina no produce resistencia a la clorhexidina.
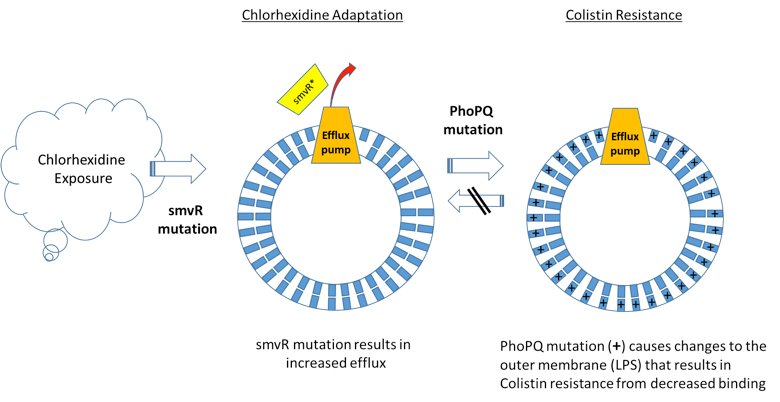
Sobre la base de estos datos, la erradicación de aislados de Klebsiella resistente a la colistina puede hacerse cada vez más problemática, dado el uso actual y crecientemente generalizado de la clorhexidina. Aunque el estudio reafirma las tesis de Darwin —la presión evolutiva lleva al desarrollo de nuevos mecanismos de resistencia—, la pérdida de un antibiótico de último recurso como la colistina tiene implicaciones de gran alcance y potencialmente letales, que incluyen la prolongación de los brotes o la aparición de nuevos brotes. Este artículo destaca los desafíos y debería generar un debate sobre las prácticas habituales de contención de infecciones utilizando clorhexidina para prevenir infecciones asociadas a la atención sanitaria. La utilización de una vigilancia más estricta de la resistencia a los antimicrobianos, lo que incluye un diagnóstico molecular sensible y específico en forma de vigilancia temprana, puede ser una estrategia para tratar el dilema planteado por estos resultados y reducir el potencial de infecciones resistentes a los antimicrobianos.
Wand ME, Bock JL, Bonney LC, Sutton JM. Mechanisms of increased resistance to chlorhexidine and cross-resistance to colistin following exposure of Klebsiella pneumoniae clinical isolates to chlorhexidine. Antimicrob Agents Chemother. 2016 Oct 31. doi: 10.1128/AAC.01162-16 [Epub ahead of print].
Terapia antibiótica empírica reducida con pruebas moleculares rápidas para C. difficile
En comparación con los métodos* de diagnostico tradicionales, las pruebas PCR a demanda con Xpert C. difficile consiguieron:
- Un 20 % menos pacientes que reciben terapia antibiótica empírica
- Un 62 % de reducción en días de terapia empírica (2,3 frente a 0,9 días; p = 0,007)
- 3,33 menos dosis administradas por paciente
- Un 42 % menos de pruebas realizadas (por paciente)
- Sin aumento en el coste total de atención (a pesar de un precio más alto por prueba)
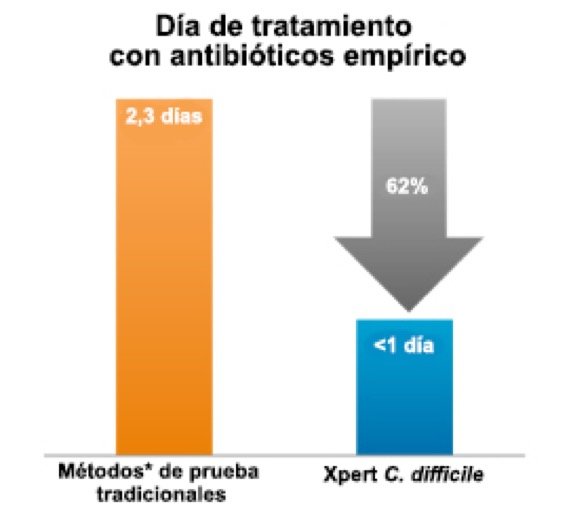
* C. DIFFICILE TOX A/B II EIA Test (TechLab).
Peppard WJ and Ledeboer NA. Implementation of Polymerase Chain Reaction to Rule Out Clostridium difficile Infection Is Associated With Reduced Empiric Antibiotic Duration of Therapy. Hosp Pharm. 2014;49:639-43.
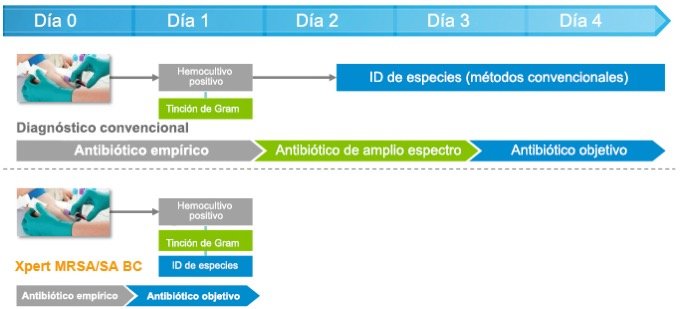
La detección más rápida de MRSA y S. aureus de los hemocultivos positivos optimiza las decisiones sobre los tratamientos y los resultados
Las pruebas de diagnóstico molecular a demanda con Xpert MRSA/SA BC asociadas a un uso responsable de antibióticos tuvieron como resultado una reducción en:
- El tiempo medio para obtener la terapia antibiótica óptima de 1,7 días
- La estancia hospitalaria media de 6,2 días
- Los costes hospitalarios medios de 21.387 dólares por paciente
Bauer KA, West JE, Balada-Llasat JM, et al. An antimicrobial stewardship program's impact with rapid polymerase chain reaction methicillin-resistant Staphylococcus aureus/S. aureus blood culture test in patients with S. aureus bacteremia. Clin Infect Dis. 2010 1;51:1074-80.








